Quel professionnel de la santé peut-on consulter en présence d’une perte auditive, d’acouphènes, de vertiges et de problèmes d’équilibre ? L’audiologiste !

L’audiologie est une branche des sciences de la réadaptation qui porte sur les troubles de l’audition, tels que la perte auditive, les acouphènes, les troubles de tolérance sonore, les troubles de traitement auditifs, les troubles de la communication et les problèmes d’origine vestibulaire, y compris les vertiges et les problèmes d’équilibre. Si vous avez souffert d’otites dans votre enfance, il est fort probable que vous ayez déjà consulté un ou une audiologiste, que ce soit sur recommandation de votre médecin de famille ou à l’initiative de vos parents. En tant que jeunes parents, il est probable que votre nourrisson ait été évalué dans le cadre du programme québécois de dépistage de la surdité chez les nouveau-nés (PQDSN), qui vise à détecter précocement les problèmes d’audition présents dès la naissance. De plus, si l’un de vos proches, qu’il soit jeune ou plus âgé, porte des prothèses auditives, sachez que c’est un ou une audiologiste qui a évalué son audition et qui lui a prescrit ses appareils. Bien sûr, de nombreuses préoccupations différentes peuvent amener une personne à consulter en audiologie au cours de sa vie. Dans cet article, nous définirons l’audiologie en décrivant une évaluation audiologique typique et en présentant les principaux milieux de pratique de l’audiologiste.
Au Québec, les audiologistes exercent une profession réglementée en vertu du Code des professions. L’Ordre professionnel responsable de l’accès à la profession, de la réglementation et de la surveillance de la pratique audiologique est l’Ordre des Orthophonistes et Audiologistes du Québec (OOAQ). La mission de cet Ordre est d’assurer la protection du public au regard du domaine d’exercice de ses membres, notamment en assurant la surveillance de la pratique et en soutenant le maintien des compétences. Pour porter le titre et exercer légalement en tant qu’audiologiste et réaliser les activités réservées à cette profession, il est impératif de détenir un permis d’exercice délivré par l’OOAQ. Ce permis atteste que l’audiologiste répond aux exigences de base pour exercer la profession d’audiologiste. Ce permis indique également que son titulaire est soumis à un code de déontologie qui constitue un ensemble de règles éthiques et de principes de conduite professionnelle. Au Québec, l’Université de Montréal et l’Université Laval sont les seules universités qui offrent des programmes de formation universitaire de maîtrise en audiologie qui donnent ouverture au permis d’exercice de l’Ordre. Ces programmes sont spécifiquement conçus pour préparer les personnes étudiantes à devenir des audiologistes compétents et qualifiés.

Les étapes de l’évaluation audiologique :

L’évaluation audiologique commence par une entrevue au cours de laquelle l’audiologiste interroge la personne non seulement sur sa plainte auditive, mais aussi sur les impacts de celle-ci sur ses activités quotidiennes, ses interactions sociales et sa qualité de vie globale. Ces informations permettent à l’audiologiste de comprendre les besoins et les habitudes de vie qui peuvent exercer une influence positive ou négative sur la santé auditive et la qualité des communications de la personne. En somme, cette entrevue guide l’audiologiste dans le choix des évaluations à effectuer et des recommandations à formuler à la fin de la consultation.

Avant de procéder à l’évaluation auditive, l’audiologiste effectue une visualisation des conduits auditifs externes (Figure 1). Cette étape vise à s’assurer que les conduits auditifs de la personne sont dégagés et qu’il n’y a pas de débris ou de bouchon de cérumen obstruant le passage. Les audiologistes peuvent d’ailleurs effectuer l’extraction d’un bouchon de cérumen lorsque celui-ci risque de compromettre les procédures d’évaluation. Cependant, si vous soupçonnez que votre oreille est bouchée par un bouchon de cérumen, il est préférable de contacter votre audiologiste pour vous assurer qu’il offre ce service. En effet, ce ne sont pas toutes les cliniques d’audiologie qui disposent du matériel spécialisé pour l’extraction de cérumen.
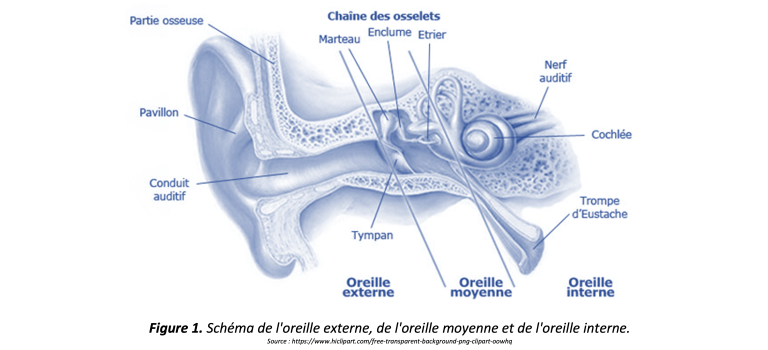

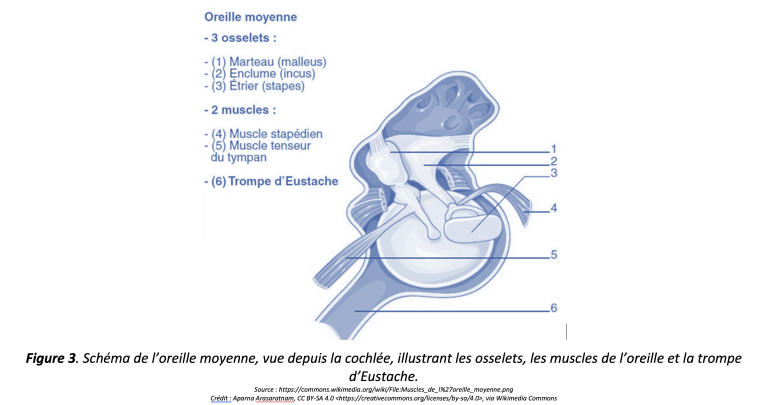
L’étape suivante consiste à évaluer l’état de l’oreille moyenne (Figure 1). À l’aide du tympanomètre (Figure 2), l’audiologiste peut déterminer si le tympan est mobile, si la pression de l’oreille moyenne est équilibrée et si le volume du conduit auditif est de taille normale. Par exemple, un tympan immobile peut suggérer la présence de liquide dans l’oreille moyenne, ce qui s’avère une information précieuse pour la ou le médecin traitant s’il ou elle soupçonne une otite moyenne chez la personne qu’il ou elle a référé en audiologie. Une pression négative dans l’oreille moyenne peut indiquer un dysfonctionnement de la trompe d’Eustache (Figure 1) qui ne parviendrait plus à équilibrer correctement la pression. Une pression négative peut résulter d’une période de congestion durant laquelle la personne serait portée à renifler à défaut de se moucher. Enfin, une taille de conduit auditif anormalement élevée pourrait indiquer une perforation du tympan, car l’espace de l’oreille moyenne serait mesuré en plus de l’espace du conduit auditif. Les résultats obtenus lors de la tympanométrie sont donc déterminants pour l’audiologiste en ce qui concerne les références qu’il ou elle pourrait émettre vers d’autres professionnels de la santé.


L’évaluation des réflexes acoustiques est généralement réalisée à l’aide du même appareil (Figure 2). Cette étape vise à vérifier la présence du réflexe de protection de l’oreille. En émettant des sons à un volume relativement élevé (mais sécuritaire) dans l’oreille de la personne, l’audiologiste peut observer la contraction du muscle stapédien (Figure 3) par le biais du mouvement du tympan. Ce petit muscle entre en action lorsque la cochlée détecte un son à volume élevé. Son mécanisme consiste à tirer sur la chaîne ossiculaire composée de l’étrier, de l’enclume et du marteau pour l’immobiliser et ainsi réduire les vibrations transmises à la cochlée. Étant donné que la chaîne ossiculaire est attachée au tympan par le manche du marteau, ce mouvement peut être détecté par l’appareil. Une défaillance du réflexe acoustique peut parfois indiquer un problème au niveau de la chaîne ossiculaire, résulter d’une perte auditive ou dans de plus rares situations, indiquer un trouble d’ordre neurologique. En somme, des résultats normaux à la tympanométrie et aux réflexes acoustiques indiquent à l’audiologiste que la mécanique de l’oreille moyenne est saine.

En cabine insonorisée (Figure 4), l’audiologiste installe un casque d’écoute ou des écouteurs dans les oreilles de la personne. À ce moment, la personne qui consulte reçoit l’instruction de répéter les mots qui lui sont présentés par l’audiologiste ou par le biais de matériel préenregistré. L’objectif de cette étape est de déterminer le volume minimal auquel la personne est en mesure d’identifier les mots qui lui sont présentés. Cette mesure servira ensuite de référence pour évaluer la validité des résultats obtenus à l’audiométrie tonale.


L’audiométrie tonale est sans aucun doute l’étape emblématique de l’évaluation audiologique. Elle est réalisée à l’aide d’un audiomètre (Figure 5), qui est un appareil principalement utilisé pour présenter des sons purs de différentes hauteurs à différents volumes afin de déterminer le seuil d’audition minimal de la personne. L’audiologiste demande donc à la personne de répondre, en appuyant sur un bouton-poussoir ou en le mentionnant verbalement, dès qu’un son est perçu même s’il est très faible. Ce test permet de mesurer l’acuité auditive, c’est-à-dire le plus petit volume (en décibel) auquel une personne est capable d’entendre les sons graves et aigus, pertinents pour la perception de la parole (250 à 8000 Hertz). Dans certaines situations, par exemple lorsqu’une personne présente des acouphènes en l’absence d’une perte auditive, l’audiologiste peut juger pertinent d’évaluer l’acuité auditive dans les très hautes fréquences (9000 à 16 000 Hertz) étant donné que l’acouphène est un symptôme très courant associé à la surdité.

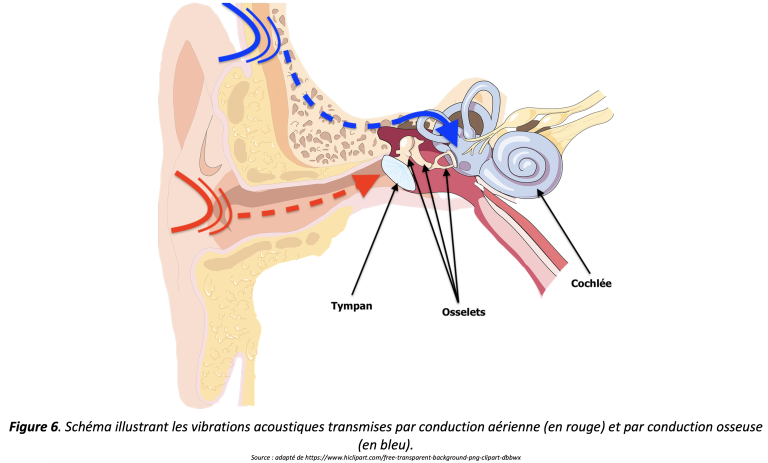
Alors que l’audiométrie tonale traditionnelle mesure l’acuité auditive en transmettant des vibrations acoustiques à travers l’air jusqu’au tympan par le biais d’un écouteur, l’audiométrie tonale par conduction osseuse stimule directement la cochlée en utilisant la vibration transmise par les os du crâne (Figure 6). Pour cela, un petit vibreur, agissant au même titre qu’un écouteur, est placé derrière l’oreille sur le processus mastoïdien de l’os temporal. Ce test permet de mesurer l’acuité auditive de la cochlée de manière plus directe. Si l’audiologiste observe une différence significative (au moins 15 dB) entre les seuils auditifs mesurés par voie aérienne et par conduction osseuse, il référera la personne à un oto-rhino-laryngologiste (ORL) pour une investigation plus approfondie de la cause de cet écart. Une perte auditive causée par un tel écart est appelée « perte de conduction », elle peut être occasionnée, à titre d’exemple, par une otite céreuse où l’oreille moyenne se voit remplie de liquide nuisant au mouvement du tympan et des osselets. Une perte auditive observée sans différence significative entre les mesures par conduction osseuse et par voie aérienne se nomme, quant à elle, « perte neurosensorielle », car elle concerne l’organe sensoriel de l’audition : la cochlée. Une perte neurosensorielle peut survenir à la suite d’une exposition prolongée à des bruits de forte amplitude comme ceux que l’on peut retrouver sur les chantiers de construction ou lors de concerts de musique rock. La perte neurosensorielle peut également survenir de cause naturelle lors du vieillissement normal. Il est à noter que les pertes auditives de conduction sont parfois médicalement traitables alors que les pertes auditives neurosensorielles sont permanentes.

L’évaluation se termine généralement par des mesures vocales fonctionnelles où la personne est invitée à répéter des mots ou des phrases. Ces tests ont pour objectif de simuler des situations d’écoute réelles ou simplement de mesurer la reconnaissance de mots semblables se distinguant par un seul son. En ajoutant du bruit blanc ou des bruits de babillage préenregistrés, les capacités auditives de la personne peuvent être évaluées dans un contexte acoustique ressemblant à celui d’un restaurant ou en présence de multiples locuteurs par exemple. Ces mesures peuvent également être utilisées pour valider l’efficacité des prothèses auditives, en comparant les performances sans prothèses auditives avec celles obtenues avec les prothèses auditives.

Après avoir effectué les tests pertinents en lien avec la plainte de la personne, l’audiologiste lui communique verbalement les résultats. Cette étape consiste à expliquer les résultats obtenus aux différents tests effectués et à démontrer à la personne en quoi ses résultats expliquent ou non sa plainte tout en tenant compte de son historique de santé auditive. L’audiologiste partage ensuite ses recommandations qui peuvent inclure des références vers d’autres professionnels de la santé, la prescription de prothèses auditives ou d’aides de suppléance à l’audition (téléphone amplifié, système de transmission de son pour l’écoute de la télévision, micro portatif, etc.), ainsi que des conseils sur les bonnes habitudes de vie liées à l’audition et à la communication. Ensuite, l’audiologiste rédige un rapport comprenant les informations recueillies lors de l’entrevue, les résultats des différents tests, une interprétation de ces résultats, une conclusion audiologique (un avis professionnel), une description des interventions réalisées, un plan d’intervention et des recommandations. Ce rapport peut être envoyé à la personne et à d’autres professionnels de la santé avec son consentement écrit.

Il convient de noter qu’il existe de nombreux autres tests que l’audiologiste peut réaliser. Les étapes décrites ci-dessus font partie d’une évaluation générale telle que celle que l’on pourrait recevoir lors d’une première visite en audiologie. Pour nommer un exemple d’évaluation additionnelle, le test des otoémissions acoustiques (lequel mesure l’activité des cellules ciliées de la cochlée) peut être réalisé chez les personnes souffrant d’acouphènes ou dans le cadre du dépistage de la surdité néonatale. En effet, l’activité de ces cellules est généralement prédictive d’une audition saine. Des mesures électrophysiologiques, appelées potentiels évoqués auditifs du tronc cérébral (PEATC), peuvent également être effectuées à l’aide d’électrodes si un problème au niveau du nerf auditif est suspecté. Ce test peut également être réalisé si l’audiologiste désire mesurer l’audition d’une personne inapte à répondre verbalement ou à l’aide d’un bouton poussoir comme un nourrisson ou une personne lourdement handicapée. Enfin, si la plainte de la personne est liée à des vertiges ou des problèmes d’équilibre, une série de tests peut être réalisée par des audiologistes travaillant dans des cliniques disposant de l’équipement nécessaire à l’évaluation vestibulaire.

Les services d’audiologie en clinique privée sont généralement les plus accessibles en termes de temps d’attente. Alors qu’un rendez-vous en audiologie en centre hospitalier sans référence ni urgence peut nécessiter plus d’un an d’attente, un rendez-vous en clinique privée peut être obtenu dans un délai de 1 à 2 mois. Cependant, il est important de noter que les frais d’évaluation en clinique privée ne sont pas couverts par la Régie de l’assurance maladie du Québec (RAMQ) et peuvent s’élever à environ 100 $. Que ce soit pour une simple évaluation de contrôle, au même titre qu’une visite chez l’optométriste, ou pour une situation plus urgente, les audiologistes du secteur privé sont disponibles pour répondre aux besoins des personnes de manière efficace et rapide. Les cliniques privées offrent généralement un large éventail de services, allant des évaluations auditives de base aux ajustements d’appareils auditifs jusqu’aux programmes de réadaptation. Les personnes peuvent bénéficier d’un suivi personnalisé et peuvent obtenir des références vers divers spécialistes de la santé selon leurs besoins.

Le centre hospitalier est sans doute l’endroit où le rôle de l’audiologiste est le plus diversifié et spécialisé. On y retrouve les audiologistes spécialisés en pédiatrie qui travaillent notamment au programme québécois du dépistage de la surdité chez les nouveau-nés pour assurer un suivi approprié des nourrissons chez qui une surdité est diagnostiquée. On y trouve également des audiologistes responsables de la surveillance et de la gestion des problèmes auditifs associés aux traitements ototoxiques, tels que la chimiothérapie. C’est également en centre hospitalier que l’on retrouve les audiologistes spécialistes de l’implant cochléaire (Figure 7) et de l’implant à ancrage osseux (Figure 8). Ces personnes sont formées pour évaluer les personnes candidates à ces interventions chirurgicales et assurer leur suivi pré et post-opératoire. Les services d’audiologie en centre hospitalier sont généralement obtenus sous référence de spécialistes de la santé tels que des médecins de famille ou des médecins ORL. Les références peuvent également provenir d’audiologistes de première ligne (Encadré 1) qui souhaitent référer des personnes au programme d’implant cochléaire ou osseux par exemple. Il convient de noter que les départements d’audiologie en centre hospitalier disposent généralement du service de première ligne tel qu’offert en clinique privée. En ce sens les services d’audiologie en centre hospitalier sont à la fois des services de première et de deuxième ligne.




Il arrive que certaines personnes, jeunes ou âgées requièrent des services audiologiques de plus longue haleine. En effet, il suffit de penser à un jeune enfant atteint de surdité qui aura à développer son autonomie dans l’utilisation de ses prothèses et dans l’apprentissage des outils de communication pour personnes sourdes afin de favoriser son développement scolaire et sa socialisation. On peut également penser à une personne adulte chez qui une surdité a été diagnostiquée et qui devra développer de nouvelles stratégies de communication, s’adapter au port de prothèses auditives, à l’utilisation des aides de suppléances à l’audition et à adapter son environnement de travail pour maintenir sa vie professionnelle. Les services de réadaptation sont disponibles pour toutes personnes vivant des difficultés fonctionnelles sur le plan de l’audition et qui souhaitent améliorer leur condition. De façon générale, la référence en centre de réadaptation est effectuée par l’audiologiste de première ligne qui aura constaté les besoins particuliers de la personne. Les centres de réadaptation sont généralement dotés d’équipes multidisciplinaires comprenant audiologistes, orthophonistes, psychologues, éducateurs spécialisés et travailleurs sociaux afin d’aider les personnes à développer leur autonomie dans toutes les sphères de leur vie.

Que ce soit dans une clinique privée, un centre hospitalier ou un centre de réadaptation, les interventions de l’audiologiste ont toutes pour objectif de réduire les situations de handicap produites par la perte auditive ou par les troubles du système vestibulaire. Malheureusement, une fois la surdité diagnostiquée, elle est souvent irréversible, ce qui impose une période de réadaptation importante pour les personnes concernées. Grâce à des évaluations précises, des recommandations personnalisées et des interventions adaptées, l’audiologiste aide les personnes à trouver des solutions qui correspondent à leurs besoins et à leurs habitudes de vie. L’audiologiste joue un rôle essentiel en tant que professionnel de la santé auditive en apportant son expertise, ses conseils et son soutien tout au long du parcours de prise en charge des personnes. Grâce à la contribution des audiologistes, de nombreuses personnes peuvent retrouver une meilleure qualité de vie et surmonter les défis liés à la surdité.



